Sinais e sintomas de indigestão e dor de estomago.
A indigestão pode ter muitas causas diferentes. A indigestão (dispepsia) é uma doença funcional onde os órgãos gastrointestinais (GI), principalmente o estômago e a primeira parte do intestino delgado (e ocasionalmente o esôfago), funcionam anormalmente. É uma doença crônica onde os sintomas flutuam em frequência e intensidade geralmente ao longo de muitos meses ou anos.
Pode ocorrer diária ou intermitentemente por dias, ou semanas de cada vez seguidos por dias, ou semanas de alívio (um padrão chamado periodicidade).
As teorias da causa da indigestão incluem entrada anormal de nervos sensoriais intestinais, processamento anormal de entrada dos nervos sensoriais e estimulação anormal dos intestinos por nervos motores.
Os principais sintomas da indigestão são:
- Dor ou desconforto abdominal superior.
- Arrotar.
- Náusea.
- Inchaço abdominal.
- Sentindo-se cheio após comer apenas uma pequena quantidade de comida (saciedade precoce).
- Distensão abdominal (inchaço).
- Ocasionalmente, vomitando.
Os sintomas mais são frequentemente provocados pela alimentação.

A indigestão ocorre frequentemente durante a gravidez, porém, na maioria das vezes, os sintomas são azias causada pelo refluxo ácido.
A indigestão é diagnosticada com base em sintomas típicos e na ausência de outras doenças do GI, particularmente doenças relacionadas ao ácido (indigestão ácida, esofagite, gastrite e úlceras) e doenças não gastrointestinais que podem dar origem aos sintomas.
Como o coração fica perto do estômago, muitas vezes há confusão sobre o que está causando dor no peito inferior ou superior abdominal.
Portanto, a indigestão deve ser considerada em qualquer pessoa com dor no peito inferior, e o ataque cardíaco deve ser considerado em qualquer pessoa com dor abdominal superior. Ocasionalmente, o desconforto da indigestão pode ser sentido nas costas.
O teste de indigestão é direcionado principalmente para a exclusão da presença de outras doenças de GI e doenças não-GI. Algumas pessoas podem exigir testes específicos de certas funções GI.
É importante excluir outras causas para a indigestão, uma vez que seu tratamento diferirá da indigestão sem uma causa clara.
O tratamento em indigestão para a qual não há outra causa encontrada, é principalmente com educação, bem como medicamentos relaxantes musculares suaves e promotores.
Também pode haver um papel para drogas antidepressivos e mudanças alimentares. Como o refluxo ácido é tão comum, um teste de supressão potente de ácido estomacal muitas vezes é usado como tratamento inicial.
Muitas pessoas conseguem identificar alimentos específicos que provocam sua indigestão. Apesar disso, há poucos alimentos cuja evasão pode ser universalmente recomendada, visto que nem todas as pessoas com indigestão têm problemas com os mesmos alimentos.
Também não há alimentos ou dietas que possam ser recomendados para prevenir indigestão além daquelas que eliminaram alimentos que provocam sintomas.
Não há evidências de que remédios caseiros ou remédios naturais impeçam a indigestão. Os avanços futuros no tratamento da indigestão dependem de uma compreensão mais clara de suas muitas causas.
Sintomas e sinais de indigestão.

Indigestão ou dispepsia é uma desordem na qual pode haver sintomas de a sensação de plenitude abdominal sem distensão visível (inchaço), dor abdominal acima do umbigo, arrotar, náuseas com ou sem vômito, a sensação de plenitude depois de uma quantidade muito pequena de alimentos, e distensão abdominal.
O que é indigestão (dispepsia, estômago perturbado)?
A dispepsia (indigestão) é melhor descrita como uma doença funcional. (Às vezes, é chamada dispepsia funcional.) O conceito de doença funcional é particularmente útil quando se discute doenças do trato gastrointestinal.
O conceito se aplica aos órgãos musculares do trato gastrointestinal, ao esôfago, estômago, intestino delgado, vesícula biliar e cólon controlados pelos nervos.
O que se entende pelo termo, funcional, é que os músculos dos órgãos ou os nervos que controlam os órgãos não estão funcionando normalmente, e, como resultado, os órgãos não funcionam normalmente, e a disfunção causa os sintomas.
Os nervos que controlam os órgãos incluem não apenas os nervos que estão nos músculos dos órgãos, mas também os nervos da medula espinhal e do cérebro.
Algumas doenças gastrointestinais podem ser vistas e diagnosticadas a olho nu, como úlceras do estômago e podem ser vistas na cirurgia, nos raios-Xe na endoscopia. Outras doenças não podem ser vistas a olho nu, mas podem ser vistas e diagnosticadas sob o microscópio.
Por exemplo, a gastrite (inflamação do estômago) pode ser diagnosticada por exame microscópico de biópsias do estômago. Em contraste, doenças funcionais gastrointestinais não podem ser vistas a olho nu ou no microscópio.
Assim, e por padrão, as doenças gastrointestinais funcionais são aquelas que envolvem função anormal de órgãos gastrointestinais nos quais as anormalidades não podem ser vistas nos órgãos a olho nu ou no microscópio.
Em alguns casos, a função anormal pode ser demonstrada por testes (por exemplo, estudos de esvaziamento gástrico ou estudos de motilidade antro-duodenal).
No entanto, os testes muitas vezes são complexos, não estão amplamente disponíveis e não detectam de forma confiável as anormalidades funcionais.
Ocasionalmente, doenças que se acredita serem funcionais são, em última análise, associadas a anormalidades que podem ser vistas a olho nu ou sob o microscópio.
Em seguida, a doença sai da categoria funcional. Um exemplo disso seria a infecção de Helicobacter pylori (H. pylori) do estômago. Alguns pacientes com sintomas gastrointestinais superiores leves que se pensava ter função anormal do estômago ou intestinos foram encontrados com estômagos infectados com H. pylori.

Esta infecção pode ser diagnosticada sob o microscópio identificando a bactéria em biópsias do estômago. Quando os pacientes são tratados com antibióticos, o H. pylori e os sintomas desaparecem.
Assim, o reconhecimento de infecções com Helicobacter pylori removeu os sintomas de alguns pacientes da categoria da doença funcional.
A distinção entre doença funcional e doença não funcional pode, de fato, ser embaçada. Assim, mesmo as doenças funcionais provavelmente têm anormalidades bioquímicas ou moleculares associadas que, conseguirão ser medidas.
Por exemplo, doenças funcionais do estômago e intestino podem ser mostradas em última instância associadas a níveis reduzidos ou aumentados de produtos químicos normais nos órgãos gastrointestinais, da medula espinhal ou do cérebro.
Uma doença que se demonstra ser devido a um produto químico reduzido ou aumentado ainda deve ser considerada uma doença funcional?
Nesta situação teórica, não podemos ver a anormalidade a olho nu ou o microscópio, mas podemos medi-la. Se pudermos medir uma anormalidade associada ou causador, a doença não deve mais ser considerada funcional, mesmo que a doença (sintomas) esteja sendo causada por função anormal? A resposta não está clara.
Apesar das deficiências do termo, funcional, o conceito de anormalidade funcional é útil para abordar muitos dos sintomas originários dos órgãos musculares do trato gastrointestinal. Para repetir, este conceito se aplica àqueles sintomas para os quais não há anormalidades associadas que possam ser vistas a olho nu ou no microscópio.
Embora a dispepsia seja uma doença funcional importante, é importante mencionar várias outras doenças funcionais. Uma segunda doença funcional maior é a síndrome do intestino irritável, ou IBS.
Acredita-se que os sintomas do IBS se originem principalmente do intestino delgado e/ou cólon. Os sintomas do IBS incluem dor abdominal acompanhada de alterações nos movimentos intestinais (defecação), principalmente prisão de ventre ou diarreia.
De fato, a indigestão e o IBS podem estar sobrepondo doenças, já que até metade dos pacientes com IBS também apresentam sintomas de indigestão.
Uma terceira desordem funcional distinta é a dor no peito não cardíaca. Essa dor pode imitar dor cardíaca(angina), mas não é associada a doenças cardíacas.
Na verdade, acredita-se que a dor no peito não cardíaca resulte frequentemente de uma anormalidade funcional do esôfago.
As desordens funcionais do trato gastrointestinal muitas vezes são categorizadas pelo órgão de envolvimento. Assim, há distúrbios funcionais do esôfago, estômago, intestino delgado, cólon e vesícula biliar.
A quantidade de pesquisas que tem sido feita com distúrbios funcionais é maior no esôfago e estômago (por exemplo, dor torácica não cardíaca, indigestão), talvez porque esses órgãos são mais fáceis de alcançar e estudar.
Pesquisas sobre distúrbios funcionais que afetam o intestino delgado e cólon (IBS) são mais difíceis de conduzir, e há menos concordância entre os estudos da pesquisa.
Isso provavelmente é um reflexo da complexidade das atividades do intestino delgado e do cólon e da dificuldade em estudar essas atividades.
Doenças funcionais da vesícula biliar (chamada de discinesiabiliar), como as do intestino delgado e do cólon, são mais difíceis de estudar, e atualmente são menos bem definidas. Cada uma das doenças funcionais está associada ao seu próprio conjunto de sintomas característicos.
Quão comum é a indigestão?
A indigestão é uma das doenças mais comuns do intestino (intestinos), afetando cerca de 20% das pessoas nos Estados Unidos.
Talvez apenas 10% dos afetados procurem atendimento médico para sua indigestão. Indigestão não é um termo particularmente bom para a doença, pois implica que há “dispepsia” ou digestão anormal de alimentos, e isso provavelmente não é o caso.
Na verdade, outro nome comum para dispepsia é a indigestão, que, pela mesma razão, não é melhor que o termo dispepsia!
Os médicos frequentemente se referem à condição como dispepsia não úlcera para distingui-la dos sintomas mais comuns relacionados com ácido ou úlcera.
Quais são os sinais e sintomas de indigestão ou dor de estômago?
Geralmente pensamos em sintomas de indigestão como originários do trato gastrointestinal superior, principalmente o estômago e a primeira parte do intestino delgado. Estes sintomas incluem:
- dor ou desconforto abdominal superior (acima ou ao redor do umbigo),
- arroto
- náuseas (com ou sem vômito),
- inchaço abdominal (a sensação de plenitude abdominal sem distensão visível),
- saciedade precoce (a sensação de plenitude depois de uma quantidade muito pequena de alimentos),
- distensão abdominal (inchaço visível em oposição ao inchaço),
- dor no peito inferior.
Os sintomas mais são frequentemente provocados pela alimentação, que é uma época em que muitas funções gastrointestinais diferentes são chamadas para trabalhar em conjunto.
Essa tendência de ocorrer após as refeições foi o que deu origem à noção errônea de que a indigestão pode ser causada por uma anormalidade na digestão dos alimentos.
Desconforto abdominal e ar excessivo no estômago.

Todos sabem que quando têm um leve desconforto abdominal, o arroto muitas vezes alivia o problema. Isso ocorre porque o excesso de ar no estômago muitas vezes é a causa de um leve desconforto abdominal; como resultado, as pessoas forçam arrotos sempre que o desconforto abdominal leve é sentido, qualquer que seja a causa.
Infelizmente, se não há gás excessivo a ser expelido, arrotos forçados não fazem nada mais do que atrair ar para o esôfago.
Geralmente este ar é expelido durante o mesmo arroto (referido como um arroto supra diafragmático), mas o ar também pode entrar no estômago, e por si só resultar em excesso de gás que deve ser expelido com arroto adicional.
Se o problema que causa o desconforto não é o ar excessivo no estômago, então o arroto não proporciona alívio. Como mencionado anteriormente, pode até piorar a situação aumentando o ar no estômago.
Quando o arroto não alivia o desconforto, o arroto deve ser tomado como um sinal de que algo pode estar errado no abdômen, e a causa do desconforto deve ser procurada.
Arrotar por si só, no entanto, não ajuda o médico a determinar o que pode estar errado porque o arroto pode ocorrer em praticamente qualquer doença abdominal ou condição que cause desconforto.
Arrotar é um sintoma de indigestão?
É apropriado discutir o arroto em detalhes, visto que é um sintoma comumente incompreendido associado à indigestão.
A habilidade de arrotar é quase universal.
Arrotar, também conhecido como arrotar, é o ato de expulsar gás do estômago pela boca.
A causa usual do arroto é um estômago distendido (inflado) causado por ar ou gás engolidos.
A distensão do estômago causa desconforto abdominal, e o arroto expele o ar e alivia o desconforto.
As razões comuns para engolir grandes quantidades de ar (aerofagia) ou gás são engolindo comida, ou bebida muito rapidamente, ansiedade, e bebidas carbonadas.
As pessoas muitas vezes não sabem que estão engolindo ar.
“Arrotar” bebês durante a mamadeira ou amamentação é importante para expelir o ar no estômago engolido com a fórmula ou leite.
Ar excessivo no estômago não é a única causa de arroto.
Para algumas pessoas, o arroto se torna um hábito e não reflete a quantidade de ar em seus estômagos.
Para outros, o arroto é uma resposta a qualquer tipo de desconforto abdominal e não apenas ao desconforto devido ao aumento do gás.
Quanto tempo dura a indigestão (dispepsia)?
Indigestão é uma doença crônica que geralmente dura anos, se não uma vida inteira. No entanto, apresenta periodicidade, o que significa que os sintomas podem ser mais frequentes ou graves por dias, semanas ou meses e, em seguida, menos frequentes ou graves por dias, semanas ou meses. As razões para essas flutuações são desconhecidas.
Por causa das flutuações, é importante julgar os efeitos do tratamento ao longo de muitas semanas ou meses para ter certeza de que qualquer melhora é devido ao tratamento e não simplesmente a uma flutuação natural na frequência ou gravidade da doença.
Como são diagnosticados?
Um histórico detalhado do paciente e um exame físico frequentemente sugerem a causa da dispepsia. Exames de sangue de rotina muitas vezes são realizados procurando pistas para doenças insuspeitadas.
Os exames das fezes fazem parte da avaliação, pois podem revelar infecção, sinais de inflamação ou sangue e direcionar novos testes diagnósticos.
Testes de fezes sensíveis (antígeno/anticorpo) para Giardia lamblia seriam razoáveis porque esta infecção parasitária é comum e pode ser aguda ou crônica.
Alguns médicos fazem exames de sangue para doença celíaca (abeto), mas o valor de fazer isso não é claro. (Além disso, se um EGD for planejado, biópsias do duodeno geralmente farão o diagnóstico da doença celíaca.)
Se o crescimento excessivo bacteriano do intestino delgado estiver sendo considerado, o teste de hidrogênio da respiração pode ser considerado.
Existem muitos testes para excluir doenças gastrointestinais não funcionais. A questão principal, no entanto, é decidir quais testes são razoáveis para serem realizados. Como cada caso é individual, diferentes exames podem ser razoáveis para diferentes pacientes.
No entanto, alguns testes básicos são frequentemente realizados para excluir a doença gastrointestinal não funcional. Esses testes identificam doenças anatômicas (estruturais) e histológicas (microscópicas) do esôfago, estômago e intestinos.
Tanto raios-X quanto endoscopias podem identificar doenças anatômicas. Apenas endoscopias, no entanto, podem diagnosticar doenças histológicas porque biópsias (amostras de tecido) podem ser colhidas durante o procedimento. Os testes de raio-X incluem:
- O estudo de esofografia e vídeo-fluoroscópico para examinar o esôfago.
- A série gastrointestinal superior para examinar o estômago e duodeno.
- A série de intestino delgado para examinar o intestino delgado.
- O enema de bário para examinar o cólon e o íleo terminal.
- A tomografia computadorizada (TC) para exame do intestino delgado.
Quais as causas da indigestão não são digestivas?

Não é de surpreender que muitas doenças gastrointestinais (GI) tenham sido associadas à indigestão. No entanto, muitas doenças não-GI também têm sido associadas à indigestão. Exemplos de causas não-GI de indigestão incluem:
Não está claro, no entanto, como essas doenças não-GI podem causar indigestão.
Outra causa importante de indigestão são as drogas. Muitas drogas são frequentemente associadas à indigestão, por exemplo, anti-inflamatórios não esteroides (NSAIDs como ibuprofeno), antibióticos e estrogênios).
Na verdade, a maioria dos medicamentos são relatados para causar indigestão em pelo menos algumas pessoas com sintomas funcionais.
Antidepressivos para indigestão.
Pacientes com distúrbios funcionais, incluindo indigestão, são frequentemente encontrados sofrendo de depressão e/ou ansiedade.
Não está claro, no entanto, se a depressão e a ansiedade são a causa ou o resultado dos transtornos funcionais, ou não estão relacionados a esses transtornos. (Depressão e ansiedade são comuns, portanto, sua ocorrência com distúrbios funcionais pode ser coincidência.)
Vários estudos clínicos mostraram que os antidepressivos são eficazes no IBS para aliviar a dor abdominal. Os antidepressivos também têm se mostrado eficazes na dor torácica inexplicável (não cardíaca), condição considerada como uma disfunção do esôfago. Os antidepressivos não têm sido estudados adequadamente em outros tipos de distúrbios funcionais, incluindo indigestão.
Provavelmente é razoável tratar pacientes com indigestão com drogas psicotrópicas se tiverem depressão ou ansiedade moderada, ou grave.
Os antidepressivos trabalham em distúrbios funcionais em doses relativamente baixas que têm pouco ou nenhum efeito sobre a depressão.
Acredita-se, portanto, que essas drogas não funcionam combatendo a depressão, mas de formas diferentes (através de diferentes mecanismos).
Por exemplo, essas drogas têm sido demonstradas para ajustar (modular) a atividade dos nervos e ter efeitos analgésicos (aliviantes da dor) também.
As drogas psicotrópicas comumente utilizadas incluem os antidepressivos tricíclicos, desipramina (Norpramina) e trimipramina (Surmontil).
Embora os estudos sejam encorajadores, ainda não está claro se a nova classe de antidepressivos, os inibidores de recaptação de serotonina, como fluoxetina (Prozac), sertralina (Zoloft), e paroxetine (Paxil), são eficazes em distúrbios funcionais, incluindo indigestão.
Dieta e indigestão

Fatores alimentares não têm sido bem estudados no tratamento da indigestão. No entanto, muitas vezes as pessoas associam seus sintomas a alimentos específicos (como saladas e gorduras).
Embora alimentos específicos possam piorar os sintomas da indigestão, eles geralmente não são a causa da indigestão. (A intolerância a alimentos específicos, por exemplo, a intolerância à lactose [leite] e alergias ao trigo, ovos, soja e proteína do leite não são consideradas doenças funcionais como indigestão).
A resposta comum do placebo em distúrbios funcionais, como a indigestão, também pode explicar a melhora dos sintomas em algumas pessoas com a eliminação de alimentos específicos.
A fibra dietética muitas vezes é recomendada para pacientes com IBS, mas a fibra não tem sido estudada no tratamento da indigestão. No entanto, provavelmente é razoável tratar pacientes com indigestão com fibra se eles também tiverem prisão de ventre.
A intolerância à lactose (o açúcar no leite) muitas vezes é culpada pela indigestão. Uma vez que a indigestão e a intolerância à lactose são comuns, às duas condições podem coexistir.
Nesta situação, restringir a lactose melhorará os sintomas da intolerância à lactose, mas não afetará os sintomas da indigestão. A intolerância à lactose é facilmente determinada por um desafio do leite que testa os efeitos da lactose (teste de respiração de hidrogênio) ou tenta uma rigorosa dieta de eliminação de lactose.
Se a lactose for determinada a ser responsável por alguns ou todos os sintomas, a eliminação de alimentos contendo lactose é apropriada.
Infelizmente, muitos pacientes param de beber leite ou comer alimentos que contêm leite sem boas evidências de que melhora seus sintomas. Isso muitas vezes é prejudicial à sua ingestão de cálcio que pode contribuir para a osteoporose.
Uma das substâncias alimentares mais comumente associadas aos sintomas da indigestão é a gordura. A evidência científica de que a gordura causa indigestão é fraca. A maior parte do apoio é anedótica (não baseada em estudos científicos cuidadosamente feitos).
No entanto, a gordura é uma das influências mais potentes na função gastrointestinal. (Tende a diminuir a velocidade dos músculos gastrointestinais enquanto faz com que os músculos da vesícula biliar contraem.) Portanto, é possível que a gordura possa piorar a indigestão mesmo que não a cause.
Além disso, reduzir a ingestão de gordura pode aliviar os sintomas. Uma rigorosa dieta de baixa gordura pode ser realizada com bastante facilidade e vale a pena tentar. Além disso, existem outras razões relacionadas à saúde para a redução da gordura dietética.
Outros fatores alimentares, frutose e outros alimentos relacionados ao açúcar(fermentáveis, oligo-di- e mono-sacarídeos e polióis ou FODMAPs), têm sido sugeridos como uma causa de indigestão, uma vez que muitas pessoas não digerem e absorvam totalmente antes de chegarem ao intestino distal.
A intolerância à frutose e talvez também a intolerância ao FODMAP podem ser diagnosticadas com um teste de respiração de hidrogênio usando frutose e tratada pela eliminação de frutose e/ou FODMAP contendo alimentos da dieta.
Infelizmente, frutose e FODMAPs são difundidos entre frutas e legumes, e a frutose é encontrada em altas concentrações em muitos produtos alimentícios adoçados com xarope de milho. Assim, uma dieta de eliminação pode ser difícil de manter.
Medicação pró-motilidade para indigestão.

Uma das principais teorias para a causa da indigestão são as anormalidades na forma como os músculos gastrointestinais funcionam. A função dos músculos pode ser anormalmente aumentada, anormalmente diminuída, ou pode por descoordenado.
Existem medicamentos, chamados relaxantes musculares suaves que podem reduzir a atividade dos músculos e outras drogas que podem aumentar a atividade dos músculos, chamados de drogas de promoção.
Muitos dos sintomas da indigestão podem ser explicados com base na redução da atividade dos músculos gastrointestinais que resulta em transporte lento (trânsito) de alimentos através do estômago e intestino. (É claro, como discutido anteriormente, que existem outras causas desses sintomas, além de trânsito lento.) Tais sintomas incluem náusea, vômito e inchaço abdominal.
Quando o trânsito é severamente afetado, a distensão abdominal (inchaço) também pode ocorrer e pode resultar em dor abdominal. (É improvável que a saciedade precoce seja uma função de trânsito lento porque ocorre muito cedo para o trânsito lento ter consequências.)
Teoricamente, drogas que aceleram o trânsito de alimentos devem, pelo menos em alguns pacientes, aliviar sintomas de indigestão que se devem ao trânsito lento.
O número de medicamentos de promoção que estão disponíveis para uso é clinicamente limitado. Estudos de sua eficácia na indigestão são ainda mais limitados.
A droga mais estudada é o cisapride (Propulsid), uma droga de promoção que foi retirada do mercado por causa de sérios efeitos colaterais cardíacos. (Drogas mais novas que têm efeitos semelhantes, mas não têm a toxicidade estão sendo desenvolvidas.)
Os poucos estudos com cisapride para indigestão foram inconsistentes em seus resultados. Alguns estudos demonstraram benefícios, enquanto outros não mostraram nenhum benefício.
Cisapride foi eficaz em pacientes com graves problemas de esvaziamento do estômago (gastroparesis) ou trânsito severamente lento de alimentos através do intestino delgado (pseudo-obstrução intestinal crônica). Essas duas doenças podem ou não estar relacionadas à indigestão.
Outra droga de promoção que está disponível é a eritromicina, um antibiótico que estimula o músculo gastrointestinal liso como um de seus efeitos colaterais.
A eritmincina é usada para estimular músculos lisos do trato gastrointestinal em doses inferiores às usadas para o tratamento de infecções.
Não há estudos de eritromicina na indigestão, mas a eritromicina é eficaz em gastroparesia e provavelmente também em pseudo-obstrução intestinal crônica.
Metoclopramida (Reglan)é outra droga promotora que está disponível. Não foi estudado, no entanto, em indigestão. Além disso, está associado a alguns efeitos colaterais preocupantes. Portanto, pode não ser uma boa droga se submeter a novos testes em indigestão.
Como você sabe se você tem indigestão (diagnóstico)?

A indigestão é diagnosticada principalmente com base em sintomas típicos e na exclusão de doenças gastrointestinais não funcionais (incluindo doenças relacionadas ao ácido), doenças não gastrointestinais e doenças psiquiátricas. Existem testes para identificar a função gastrointestinal anormal diretamente, mas eles são limitados em sua capacidade de fazê-lo.
Que remédios naturais ou domésticos são usados para tratar dispepsia (indigestão)?
Estudos de remédios naturais e caseiros para indigestão são poucos. A maioria das recomendações para remédios naturais e domésticos têm poucas evidências para apoiar seu uso. Vários remédios potenciais, no entanto, merecem menção, incluindo:
Remédios supressores de ácido: A causa mais comum de dispepsia é provavelmente a doença do refluxo gastrointestinal (refluxo ácido ou GERD). Pode ser por isso que remédios como bicarbonato de sódio, que neutraliza o ácido estomacal, têm sido recomendados. Mesmo que o bicarbonato de sódio funcione, é mais eficaz (e provavelmente mais seguro), usar antiácidos em forma líquida ou pílula para este fim.
Gengibre: gengibre foi demonstrada para aliviar a náusea. Um pequeno estudo mostrou que é ineficaz para aliviar a dispepsia, mas o gengibre é inofensivo e vale a pena tentar se a náusea é um componente da dispepsia.
Hortelã-pimenta: A hortelã-pimenta tem sido demonstrada ter efeitos sobre a função do trato gastrointestinal; está entre os inibidores mais potentes dos músculos intestinais. É eficaz em outra doença funcional, síndrome do intestino irritável,mas há evidências mínimas de que é eficaz na dispepsia. No entanto, como gengibre, é inofensivo e vale a pena tentar.
Refeições: Comer refeições menores e mais frequentes.
Mudanças no estilo de vida: Fique longe de alimentos e bebidas específicas, tabagismo e álcool se provocarem sintomas.
Quais tratamentos aliviam e curam a indigestão (dispepsia)?
O tratamento da indigestão é um tema difícil e insatisfatório, pois tão poucos medicamentos foram estudados e têm se mostrado eficazes. Além disso, as drogas que se mostraram eficazes não se mostraram muito eficazes. Esta situação difícil existe por muitas razões, incluindo:
Doenças que ameaçam a vida (por exemplo, câncer, doenças cardíacas e pressão alta) são as doenças que captam o interesse do público e, mais importante, o financiamento da pesquisa.
A indigestão não é uma doença que ameaça a vida e recebeu pouco financiamento de pesquisa. Devido à falta de pesquisa, a compreensão dos processos fisiológicos (mecanismos) responsáveis pela indigestão demora a se desenvolver. Drogas eficazes não podem ser desenvolvidas até que haja uma compreensão desses mecanismos.
Pesquisa em indigestão é difícil. A indigestão é definida por sintomas subjetivos (como dor) em vez de sinais objetivos (por exemplo, a presença de uma úlcera).
Os sintomas subjetivos não são mais confiáveis do que sinais objetivos na identificação de grupos homogêneos de pacientes. Como resultado, grupos de pacientes com indigestão que estão em tratamento provavelmente contêm alguns pacientes que não têm indigestão, o que pode diluir (afetar negativamente) os resultados do tratamento.
Além disso, os resultados do tratamento devem ser avaliados com base em respostas subjetivas (como melhora da dor). Além de serem mais não confiáveis, respostas subjetivas são mais difíceis de medir do que respostas objetivas (por exemplo, cura de uma úlcera).
Diferentes subtipos de indigestão (por exemplo, dor abdominal e inchaço abdominal) são susceptíveis de serem causados por diferentes processos fisiológicos (mecanismos).
Também é possível, no entanto, que o mesmo subtipo de indigestão possa ser causado por diferentes mecanismos em diferentes pessoas. Além disso, qualquer droga provavelmente afetará apenas um mecanismo. Portanto, é improvável que qualquer medicamento possa ser eficaz na maioria dos pacientes com indigestão, mesmo pacientes com sintomas semelhantes.
Essa eficácia inconsistente torna particularmente difícil o teste de drogas. De fato, pode facilmente resultar em testes medicamentosos que não demonstram eficácia (utilidade) quando, na verdade, a droga está ajudando um subgrupo de pacientes.
Os sintomas subjetivos são particularmente propensos a responder a placebos (drogas inativas). De fato, na maioria dos estudos, 20% a 40% dos pacientes com indigestão melhorarão se receberem medicamentos placebo.
Agora, todos os ensaios clínicos de drogas para indigestão requerem um grupo tratado com placebo para comparação com o grupo tratado com drogas.
A grande resposta placebo significa que esses ensaios clínicos devem utilizar um grande número de pacientes para detectar diferenças significativas (significativas) na melhora entre os grupos placebo e medicamentos. Portanto, esses julgamentos são caros de se realizar.
A falta de compreensão dos processos fisiológicos (mecanismos) que causam indigestão fez com que o tratamento geralmente não fosse direcionado aos mecanismos.
Em vez disso, o tratamento é geralmente direcionado aos sintomas. Por exemplo, a náusea é tratada com medicamentos que suprimem náuseas, mas não afetam a causa da náusea.
Por outro lado, os psicotrópicos (antidepressivos) e tratamentos psicológicos (como a terapia cognitiva comportamental) tratam causas hipotéticas de indigestão (por exemplo, função anormal dos nervos sensoriais e da psique) em vez de causas ou mesmo os sintomas.
O tratamento para indigestão muitas vezes é semelhante ao da síndrome do intestino irritável (IBS), embora as causas do IBS e da indigestão sejam provavelmente diferentes.
Educação

É importante educar os pacientes com indigestão sobre sua doença, particularmente por tranquilizá-los de que a doença não é uma ameaça séria à sua saúde física (embora possa ser para sua saúde emocional).
Os pacientes precisam entender as causas potenciais para os sintomas. Mais importante, eles precisam entender a abordagem médica do problema e as razões para cada teste ou tratamento.
A educação prepara os pacientes para um curso potencialmente prolongado de diagnóstico e ensaios de tratamento.
A educação também pode impedir que os pacientes sejam vítimas dos charlatães que oferecem tratamentos não comprovados e possivelmente perigosos para indigestão. Muitos sintomas são toleráveis se as ansiedades dos pacientes sobre a gravidade de seus sintomas podem ser aliviadas.
Também ajuda os pacientes a lidar com os sintomas quando sentem que tudo o que deve ser feito para diagnosticar e tratar, de fato, está sendo feito.
A verdade é que pessoas psicologicamente saudáveis podem tolerar uma boa dose de desconforto e continuar a levar vidas felizes e produtivas.
Relaxantes musculares lisos para indigestão.
As drogas mais estudadas para o tratamento da dor abdominal em distúrbios funcionais são um grupo de drogas chamadas relaxantes musculares suaves.
O trato gastrointestinal é composto principalmente de um tipo de músculo chamado músculo liso. (Em contraste, os músculos esqueléticos, como os bíceps, são compostos por um tipo de músculo chamado músculo estriado.)
Drogas relaxantes musculares lisas reduzem a força de contração dos músculos lisos, mas não afetam a contração de outros tipos de músculos.
São utilizados em distúrbios funcionais, particularmente o IBS, com a suposição (não comprovada) de que contrações fortes ou prolongadas de músculos lisos no intestino-espasmos – são a causa da dor em distúrbios funcionais.
Há até relaxantes musculares suaves que são colocados sob a língua, assim como a nitroglicerina para angina, para que possam ser absorvidos rapidamente.
Não há estudos suficientes de relaxantes musculares suaves na indigestão para concluir que eles são eficazes na redução da dor. Como seus efeitos colaterais são poucos, essas drogas provavelmente valem a pena tentar.
Como acontece com todos os medicamentos que são dados para controlar os sintomas, os pacientes devem avaliar cuidadosamente se o relaxante muscular liso que eles estão usando é eficaz no controle dos sintomas. Se não for claramente eficaz, a opção de descontinuar o relaxante deve ser discutida com um médico.
Os relaxantes musculares lisos comumente utilizados são a hioscitamina (Levsin, Anaspaz, Cystospaz, Donnamar) e a metanfetamina(Pamine, Pamine Forte).
Outras drogas combinam relaxantes musculares lisos com um cloridrato de clorato e brometo de clidâncio (Donnatal, Librax), mas não há evidência de que a adição de sedativos aumente a eficácia do tratamento.
Tratamentos psicológicos para indigestão.
Os tratamentos psicológicos incluem terapia cognitivo-comportamental, hipnose, psicoterapia psicodinâmica ou interpessoal, e relaxamento/gerenciamento do estresse. Poucos estudos de tratamentos psicológicos têm sido realizados em indigestão, embora mais estudos tenham sido feitos no IBS.
Assim, há poucas evidências científicas de que são eficazes na indigestão, embora haja alguma evidência de que eles são eficazes no IBS.
A hipnose foi proposta como um tratamento eficaz para o IBS. Não está claro exatamente o quão eficaz é a hipnose, ou como ela funciona.
Quais especialidades de médicos tratam indigestão (dispepsia)?

Como a indigestão é muito comum, quase todos os médicos veem e tratam pacientes com indigestão, especialmente profissionais da família, internistas e até pediatras.
Se esses generalistas não conseguem fornecer tratamento adequado, o paciente é geralmente encaminhado a um gastroenterologista, um internista ou pediatra com treinamento especializado em doenças gastrointestinais.
Quais são as complicações da indigestão (dispepsia)?
As complicações das doenças funcionais do trato gastrointestinal são relativamente limitadas. Como os sintomas são mais frequentemente provocados pela alimentação, pacientes que alteram suas dietas e reduzem sua ingestão de calorias podem perder peso. No entanto, a perda de peso é incomum em doenças funcionais.
De fato, a perda de peso deve sugerir a presença de doenças não funcionais. Sintomas que despertam pacientes do sono também são mais propensos a serem devido a doenças não funcionais do que funcionais.
Mais comumente, as doenças funcionais interferem no conforto dos pacientes e nas atividades diárias. Indivíduos que desenvolvem náuseas ou dor após comer podem pular o café da manhã, ou o almoço por causa dos sintomas que experimentam.
Os pacientes também associam sintomas com alimentos específicos (por exemplo, leite, gordura, legumes). Se as associações são reais ou não, esses pacientes restringirão suas dietas em conformidade.
O leite é o alimento mais comum que é eliminado, muitas vezes desnecessariamente, e isso pode levar à ingestão inadequada de cálcio e osteoporose.
A interferência nas atividades cotidianas também pode levar a problemas com relacionamentos interpessoais, especialmente com os cônjuges.
A maioria dos pacientes com doença funcional convive com seus sintomas e raramente visita médicos para diagnóstico e tratamento.
O que uma pessoa pode esperar durante o diagnóstico e tratamento da indigestão (prognóstico)?

A abordagem inicial da dispepsia, seja no tratamento ou no teste, depende da idade do paciente, dos sintomas e da duração dos sintomas. Se o paciente tem menos de 50 anos de idade e doença grave, particularmente câncer, não é provável, o teste é menos importante.
Se os sintomas são típicos da dispepsia e estão presentes há muitos anos sem alterações, então há menos necessidade de testes, ou pelo menos testes extensivos, para excluir outras doenças gastrointestinais e não gastrointestinais.
Por outro lado, se os sintomas são de início recente (semanas ou meses), piorando progressivamente, grave ou associado a sinais de “alerta”, então testes mais precoces e extensivos são apropriados.
Os sinais de alerta incluem perda de peso, despertar noturno, sangue nas fezes ou o material que é vomitado (vômito), e sinais de inflamação, como febre ou ternura abdominal.
Os testes também são apropriados se, além dos sintomas de dispepsia, houver outros sintomas proeminentes que não estejam comumente associados à dispepsia.
Se houver sintomas que sugiram condições diferentes da dispepsia, testes específicos para essas doenças devem ser feitos primeiro.
A razão é que se esses outros testes divulgarem outras doenças, pode não ser necessário fazer testes adicionais. Exemplos desses sintomas e possíveis testes incluem:
Vômitos: endoscopia gastrointestinal superior para diagnosticar doenças inflamatórias ou obstruíveis; estudos de esvaziamento gástrico e/ou eletrogastrografia para diagnosticar o esvaziamento prejudicado do estômago.
Distensão abdominal com ou sem achatamento aumentado: raios-x gastrointestinais superiores e pequenos para diagnosticar doenças obstruíveis; teste de respiração de hidrogênio para diagnosticar o crescimento excessivo bacteriano do intestino delgado.
Para um paciente com sintomas típicos de dispepsia que requer testes para excluir outras doenças, um painel de triagem padrão de exames de sangue seria razoavelmente incluído.
Esses testes podem revelar pistas de doenças não gastrointestinais. Testes de fezes sensíveis (antígeno/anticorpo) para Giardia lamblia seriam razoáveis porque esta infecção parasitária é comum e pode ser aguda ou crônica. Alguns médicos fazem exames de sangue para doença celíaca (abeto), mas o valor de fazer isso não é claro.
Além disso, se um EGD for planejado, biópsias do duodeno geralmente farão o diagnóstico da doença celíaca. Um raio-X simples do abdômen pode ser feito durante um episódio de dor abdominal (para procurar bloqueio intestinal ou obstrução).
Devem ser considerados testes para intolerância à lactose ou um ensaio de uma dieta rigorosa sem lactose. O julgamento clínico do médico deve determinar até que ponto o teste inicial é apropriado.
Uma vez que os testes foram feitos até certo ponto que é apropriado para a situação clínica, é razoável primeiro tentar um ensaio terapêutico de supressão de ácido estomacal para ver se os sintomas melhoram.
Tal ensaio provavelmente deve envolver um PPI (inibidor da bomba de prótons) por 8 a 12 semanas. Se não houver uma resposta clara dos sintomas, as opções são, então, interromper o PPI ou confirmar sua eficácia na supressão do ácido com testes ácidos 24 horas.
Se houver uma diminuição clara e substancial dos sintomas com o PPI, então é necessário tomar decisões sobre a supressão contínua do ácido e quais drogas usar.
Outra abordagem terapêutica é testar a infecção por Helicobacter pylori do estômago (com exames de sangue, respiração ou fezes) e tratar pacientes com infecção para erradicar a infecção.
Pode ser necessário testar novamente os pacientes após o tratamento para provar que o tratamento tem efetivamente erradicado a infecção, particularmente se os sintomas dispépticos persistirem após o tratamento.
Se o tratamento com PPI suprimiu satisfatoriamente o ácido de acordo com o teste ácido (ou supressão de ácido não foi medido) e ainda assim os sintomas não melhoraram, é razoável realizar novos testes como descrito acima.
Esofgo-gastro-duodenoscopia, ou EGD, (e, possivelmente, colonoscopia) seria a próxima consideração, provavelmente com múltiplas biópsias do estômago e duodeno (e cólon se a colonoscopia for feita).
Finalmente, pequenos raios-x intestinais e um exame de ultrassom da vesícula biliar podem ser feitos. Um exame de ultrassom abdominal, tomografia computadorizada ou ressonância magnética pode excluir doenças não gastrointestinais.
Que pesquisa está em andamento para tratamentos para curar a indigestão (dispepsia)?

O futuro da dispepsia dependerá do nosso conhecimento crescente dos processos (mecanismos) que causam dispepsia. A aquisição desse conhecimento, por sua vez, depende do financiamento da pesquisa.
Devido às dificuldades na realização de pesquisas em dispepsia, esse conhecimento não virá rapidamente. Até que tenhamos uma compreensão dos mecanismos da dispepsia, novos tratamentos serão baseados em desenvolver uma melhor compreensão do controle normal da função gastrointestinal, que está acontecendo mais rapidamente.
Especificamente, há intenso interesse em neurotransmissores intestinais, produtos químicos que os nervos do intestino usam para se comunicarem entre si.
As interações desses neurotransmissores são responsáveis por ajustar (modulando) as funções dos intestinos, como contração dos músculos e secreção de fluido e muco.
5 — hidroxitriptamina (5-HT ou serotonina) é um neurotransmissor que estimula vários receptores diferentes nos nervos do intestino.
Exemplos de medicamentos experimentais para neurotransmissão intestinal são sumatriptano (Imitrex) e buspirone (Buspar). Acredita-se que essas drogas reduzam a capacidade de resposta (sensibilidade) dos nervos sensoriais ao que está acontecendo no intestino, anexando-se a um receptor 5-HT particular, o receptor 5-HT1.
Os medicamentos receptores 5-HT1, no entanto, receberam apenas estudo mínimo até agora e seu papel no tratamento da dispepsia, se houver, não está claro.
Drogas de promoção semelhantes ao cisapride, como discutido anteriormente, estão sendo perseguidas ativamente.
Outra área de pesquisa ativa é o relaxamento dos músculos do estômago para o tratamento da dispepsia. Normalmente, quando a comida entra no estômago, o estômago relaxa para acomodar a comida e as secreções que estimula.
Muitos pacientes com dispepsia diminuem o relaxamento do estômago quando a comida entra, e é possível que isso resulte em desconforto.
Drogas que especificamente relaxam os músculos do estômago estão sendo desenvolvidas, mas mais ensaios clínicos mostrando seu benefício são necessários.
O que é o pequeno crescimento bacteriano intestinal (SIBO)?
Uma causa potencial de indigestão é o crescimento bacteriano do intestino delgado (crescimento bacteriano intestinal delgado ou SIBO), embora a frequência com que essa condição causa indigestão não tenha sido determinada, e há pouca pesquisa na área.
A relação entre crescimento excessivo e indigestão precisa ser perseguida, no entanto, uma vez que muitos dos sintomas da indigestão também são sintomas de crescimento excessivo bacteriano.
O crescimento excessivo pode ser diagnosticado por testes de respiração de hidrogênio e é tratado principalmente com antibióticos.
Outras doenças e condições podem agravar a indigestão e outras doenças funcionais.
Ansiedade e/ou depressão são provavelmente os fatores exacerbados mais comumente reconhecidos para pacientes com doenças funcionais.
O ciclo menstrual: Durante seus períodos, as mulheres costumam notar que seus sintomas funcionais são piores. Isso corresponde ao tempo durante o qual os hormônios femininos, estrogênio e progesterona, estão em seus níveis mais altos.
Além disso, observou-se que o tratamento de mulheres que têm indigestão com leuprolide (Lupron), uma droga injetável que desliga a produção de estrogênio e progesterona do corpo, é eficaz na redução dos sintomas de indigestão em mulheres pré-menopausais. Essas observações apoiam um papel para os hormônios na intensificação da diversão.
Quais testes de endoscopia ajudam a excluir outras doenças?
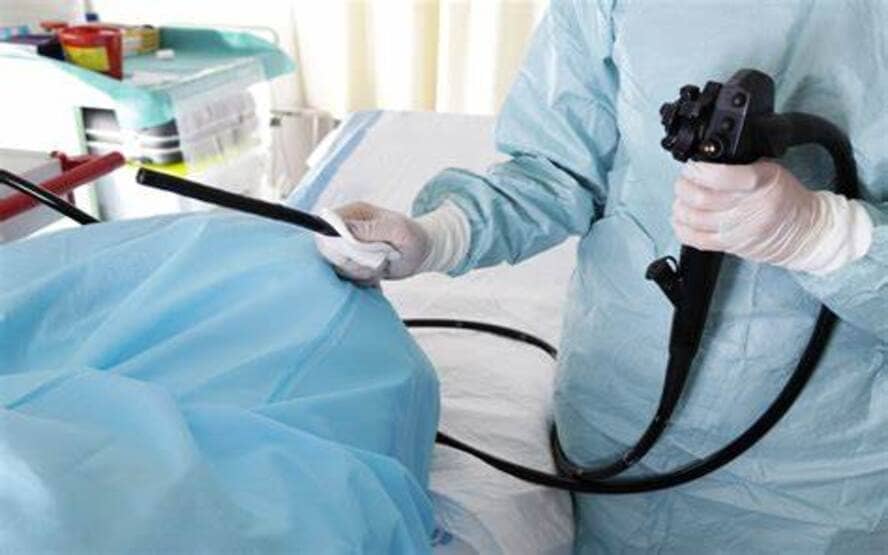
Os testes endoscópicos incluem:
Endoscopia gastrointestinal superior (esofófago-gastro-duodenoscopia ou EGD) para examinar o esôfago, estômago e duodeno.
Colonoscopia para examinar o cólon e o íleo terminal.
A endoscopia também está disponível para examinar o intestino delgado, mas esse tipo de endoscopia é complexa, não amplamente disponível, e de valor não comprovado na indigestão.
Para examinar o intestino delgado, uma cápsula contendo uma pequena câmera e transmissor que pode ser engolido (endoscopia cápsula). À medida que a cápsula viaja pelos intestinos, transmite imagens do interior do intestino para um gravador externo para posterior revisão. A cápsula não está amplamente disponível e seu valor, particularmente na indigestão, ainda não foi comprovado.
Endoscópios mais novos, semelhantes aos usados para EGD e colonoscopia estão disponíveis que permitem examinar todo o intestino delgado. Ao contrário da cápsula, no entanto, o endoscópio tem canais nela que permitem que os instrumentos sejam passados para o intestino para coletar amostras de tecido (biópsias) e tratar achados anormais, como pólipos.
Raios-X são mais fáceis de realizar e menos caros do que endoscopias. As habilidades necessárias para realizar raios-X gastrointestinais, no entanto, estão se tornando raras entre os radiologistas porque eles estão fazendo-os com menos frequência.
Portanto, a qualidade dos raios-X muitas vezes não é tão alta como costumava ser, e, como resultado, tomografias do intestino delgado estão substituindo pequenos raios-X intestinais.
Como observado anteriormente, as endoscopias têm uma vantagem sobre os raios-X, uma vez que, no momento das endoscopias, biópsias podem ser tomadas para diagnosticar ou excluir doenças histológicas, algo que os raios-X não podem fazer.
🌱 Guia Essencial: Manual Prático para uma Digestão Poderosa! 💪🍏
-
🌱 Descubra o poder da alimentação equilibrada: O manual prático para a saúde digestiva revela segredos para escolhas alimentares que promovem o bem-estar do seu sistema digestivo.
-
💧 Hidratação inteligente: Saiba como a ingestão adequada de água pode ser a chave para resolver problemas digestivos persistentes.
-
🧘 Pratique o mindfulness alimentar: Aprenda técnicas simples para desacelerar e apreciar cada mordida, ajudando na digestão eficiente.
-
🥦 Fibra, sua aliada: O manual destaca a importância das fibras na manutenção de um sistema digestivo saudável e como incluí-las de maneira deliciosa em sua dieta.
-
🚫 Adeus aos alimentos problemáticos: Descubra quais alimentos podem desencadear desconforto digestivo e como substituí-los por opções mais amigáveis.
-
🏋️♀️ Exercícios para o intestino: Conheça atividades físicas que estimulam o funcionamento intestinal e melhoram a saúde digestiva global.
-
🌿 Suplementação inteligente: Saiba quais suplementos podem ser benéficos para o seu sistema digestivo e como incorporá-los de maneira segura.
-
📅 Rotina digestiva: Estabeleça horários regulares para as refeições e aprenda como isso pode impactar positivamente a digestão.
-
🌞 A importância do sono: Descubra como uma boa noite de sono contribui para a saúde digestiva e como melhorar seus hábitos de sono.
-
📚 Conhecimento é poder: Com o manual prático para a saúde digestiva, você terá em mãos informações valiosas para controlar problemas digestivos de forma eficiente e duradoura.
🚀 Transforme sua Digestão: O Manual Definitivo para uma Vida Leve e Saudável! 🌟🥗
Atraia a harmonia digestiva agora! Descubra os segredos do manual prático para a saúde digestiva e liberte-se dos desconfortos diários.
🤩 Interesse-se pelos caminhos da alimentação consciente, exercícios digestivos e hábitos saudáveis. Transforme sua relação com o sistema digestivo!
🚀 Desperte para uma vida sem desconfortos! Adquira o manual hoje e mergulhe na jornada de bem-estar que seu corpo merece.
🛒 Ação: Não deixe para amanhã o cuidado com sua saúde digestiva. Clique agora para adquirir o manual prático e comece a transformação rumo a uma vida digestiva mais leve e equilibrada. Seu corpo agradecerá! 💚🍏🌿